Диагноз нейропатия бедренного нерва чем лечить. Невропатия бедренного нерва. Дифференциальный диагноз нейропатии бедренного нерва
 Под определением туннельный синдром
объединяют достаточно большую группу заболеваний периферических нервных стволов, вызванных ущемлением нервов в тех или иных естественных каналах (туннелях
), образованных костями, мышцами и сухожилиями человеческого организма.
Под определением туннельный синдром
объединяют достаточно большую группу заболеваний периферических нервных стволов, вызванных ущемлением нервов в тех или иных естественных каналах (туннелях
), образованных костями, мышцами и сухожилиями человеческого организма.Описано несколько десятков туннельных синдромов. Одни встречаются очень часто (к примеру, синдром запястного канала в той или иной форме обнаруживают у 1% населения планеты
), а некоторые – крайне редко и известны лишь узким специалистам.
Однако причина развития всех заболеваний, объединенных под названием туннельный синдром, одна и та же – патологический захват и своеобразное удушение нерва в его естественном вместилище. Отсюда еще одно название туннельных синдромов, родившееся в англоязычной научной медицине, – ловушечная невропатия (Entrapment neuropathy
).
В большом числе случаев сенсорная невропатия возникает одновременно с дисфункциями двигательных нервов. Научное сообщество выявило множество возможных причин сенсорной невропатии. Некоторые из наиболее распространенных. Лечение симптомов сенсорной невропатии сосредоточено главным образом на выявлении основной причины, чтобы исправить ядро изменений. Когда это невозможно, терапия направлена на смягчение конкретных симптомов.
В этом смысле обычно используют обезболивающие препараты, а также антидепрессанты и противосудорожные препараты. Среди антидепрессантов включают дулоксетин и трициклические такие как амитриптилин и нортриптилин, в то время как габапентин, прегабалин и вальпроат натрия являются наиболее часто используемым противоэпилептические.
Кроме микротравматизации нерва при захвате, большую роль в развитии патологии играет нарушение питания нервного ствола. Отсюда еще одно название – компрессионно-ишемические невропатии (ишемия – медицинский термин, означающий недостаточное снабжение кровью органа или ткани ).
Наиболее распространены туннельные синдромы рук, туннельные синдромы ног встречаются значительно реже, туннельные синдромы туловища достаточно редкая патология. Заболевание чаще всего развивается в возрасте 30 - 40 лет. Женщины болеют в несколько раз чаще, чем мужчины.
С другой стороны, недавние исследования показывают, что чрескожная электрическая нейростимуляционная терапия может быть очень эффективной при уменьшении симптомов боли, хотя результаты сохраняются только при продолжении лечения. В случаях, когда невропатия возникает вследствие осложнений в случае сахарного диабета, управление уровнями глюкозы в крови может быть достаточным для устранения проблем.
Лечение невропатии малоберцового нерва
Нейропатия пудендального нерва после вагинальной доставки. Врач Национального фонда здравоохранения. Мы представляем случай невропатии пудендального нерва после вагинальной доставки у 30-летнего пациента с очень редким синдромом. Важнейшей симптоматикой является перинеальная боль, которая может быть связана с мочевой, анальной и даже сексуальной дисфункцией; для диагноза важно использовать два основных критерия, или главный критерий и два младших критерия, и лечение всегда должно быть последовательным и включать три этапа.
Большинство туннельных синдромов имеет хроническое течение с постепенным развитием симптоматики, которая, как правило, включает боль, а также чувствительные и двигательные нарушения.
Развернутая клиническая картина состоит из интенсивного болевого синдрома, парестезий (ощущения ползания мурашек по коже, покалывание и т.п. ), снижения чувствительности в зоне иннервации пораженного нервного ствола. Двигательные нарушения в виде вялых параличей и гипотрофии мышц присоединяются позже. Исключение составляют синдромы мышечных лож, когда повреждение двигательной части нерва проявляется с самого начала.
Ключевые слова: невропатия пудендального нерва, боли в промежности. Мы представляем невропатию пудендального нерва, послеродовой вагинальный случай в 30-летнем возрасте, проведенный из очень странного синдрома. Наиболее важная синтома - промежностная боль, которая может быть связана с дисфункцией мочеиспускания или даже с сексуальной диосфункцией; для диагноза важно использовать два основных критерия или один важный критерий и два меньших критерия, и процесс всегда должен быть последовательным и должен включать три этапа.
Ключевые слова: невропатия пудендрового нерва, боли в промежности. Невропатия пудендального нерва является редким осложнением, которое может возникнуть после вагинальной доставки, что нелегко диагностировать. По этим причинам это тема, которую должен знать нынешний гинеколог. Они являются симптомами, выраженными с длинной историей и с такой серьезностью, что даже было описано, что некоторые пациенты были приняты к рассмотрению суицида. Вообще говоря, пациенты блуждают по консультации с несколькими врачами; когда не находят ответа и подходящего лечения этих заболеваний, иногда они каталогизируются с пациентами «истерическими» или с некоторой возможной психологической привязанностью, когда повторяются симптомы, которые могут быть аберрантными, странными или без какого-либо отношения друг к другу, в которых это непросто Сусперчар - общая этиология.
При пальпации у большинства пациентов отмечается выраженная болезненность на участке, соответствующем зоне повреждения нервного ствола. Высокую диагностическую ценность имеет симптом Тинеля: при перкуссии (постукивании ) пораженного участка нерва возникают парестезии и боль в соответствующей зоне иннервации.
В спорных случаях для уточнения диагноза проводят пробу с инъекцией новокаингидрокортизона, которую вводят параневрально в область предполагаемого повреждения. Снижение болевого синдрома свидетельствует о том, что зона поражения определена правильно.
Несомненно, это очень широкие симптомы и признаки и с большой индивидуальной изменчивостью, что затрудняет постановку диагноза. После пересмотра родового канала была обнаружена промежностная слеза второй степени, которая была зашита в двух плоскостях.
Указывается, что он отправляется в комнату доставки для дренажа, с раствором Рингера лактата, с запросом на 500 см крови и анестезиологом. Пациент возвращается к контролю; Пересмотр области гематомы выполняется, в процессе заживления, без данных инфекции, небольшая не колеблющаяся твердая масса пальпируется в левой боковой стенке.
Первопричины туннельных синдромов
 Ведущую роль в развитии туннельных синдромов играет хроническая микротравматизация нервного ствола – профессиональная, спортивная или бытовая. Именно поэтому туннельные синдромы возникают около суставов, где постоянно происходит движение, а, следовательно, существует большая вероятность хронической травматизации.
Ведущую роль в развитии туннельных синдромов играет хроническая микротравматизация нервного ствола – профессиональная, спортивная или бытовая. Именно поэтому туннельные синдромы возникают около суставов, где постоянно происходит движение, а, следовательно, существует большая вероятность хронической травматизации. Кроме того, сами суставы более часто подвергаются различного вида патологическим изменениям (воспалительным, травматическим, дегенеративным ), после которых возможны сужения каналов.
Определенную роль играет то, что вблизи суставов, как правило, расположены костные выступы, сухожильные арки и другие подобного рода образования, способствующие травматизации нерва в туннеле.
Травмы нервных стволов могут быть вызваны медицинским вмешательством. Так, к примеру, при длительных внутривенных вливаниях возможна травматизация локтевого нерва, зажатого между жесткой поверхностью, на которой лежит рука, и локтевым суставом. Фиксация рук в области лучезапястных суставов у возбужденных больных может привести к травматическому поражению локтевых и срединных нервов.
Это относится к ректальному тенесмусу, боли в промежности от горящего типа, который усиливается сидением на плоской поверхности, гинекологическим осмотром и цифровым ректальным обследованием, в частности гематомы или процесса. Хронический воспалительный процесс с интенсивной острой активностью и образованием сосудистой и фиброво-сосудистой грануляционной ткани. С диагнозом тревожный депрессивный синдром.
Он переносится на проктологию ректальным тенесмусом. Он имеет ожидающий порядок ректоскопии. Пудендальный нерв - сенсорный и моторный нерв промежности. Первый сегмент, от его происхождения до пресакральной области. Второй отрезок, который соответствует интрапириформному каналу. После его начала он проникает в ягодичную область под мышкой пириформ и пересекает конец сакроспинозной связки. Здесь он вступает в контакт со связочной связки.
Отдельно следует выделить туннельные синдромы, встречающиеся при нарушении правил длительного введения внутримышечных инъекций (постоянно в одну и ту же мышцу ). В таких случаях нередко происходит сдавление нерва вследствие фиброза и отёка близлежащих тканей.
Также способствуют захвату и ущемлению нерва в туннеле некоторые привычные позы. Так при сидении в позе нога, закинутая на колено, в подколенной ямке зажимается малоберцовый нерв лежащей сверху ноги.
Пройдя вокруг священной связки, он перемещается под мышцей леватора и вдоль шеи ишемической бугристости в оболочку апоневроза внутренней мышцы обтуратора, которая образует канал Алкока. Нижний ректальный нерв: его сенсорные концевые ветви иннервируют анальный канал, каудальную треть прямой кишки, заднюю кожу вульвы и перианальной шпильки. Моторные окончания достигают анального уровня леватора и внешнего анального сфинктера.
Он также имеет дорсальные окончания промежности кожи. Его чувствительные ветви окружают нижнюю треть влагалища, уретры, а также крупные и мелкие губы. Моторные ветви пересекают брюшную промежностную мембрану и заканчиваются в полосатом сфинктере уретры. Он имеет две ветви: клиторальную ветвь и лобковую ветвь, у которых есть окончания, выходящие за пределы лобковой арки и достигающие пахового канала.
Хорошо прослеживается причинная связь с разного рода эндокринными нарушениями. Туннельные синдромы часто возникают у женщин во время , лактации и в климактерический период. Как способствующие факторы можно назвать акромегалию (повышенная продукция "гормона роста" ), (сниженная функция щитовидной железы ), а также длительный прием гормональных пероральных контрацептивов .
У трех терминальных ветвей есть моторные, сенсорные и вегетативные волокна в разной пропорции. Все структуры тазового дна подвергаются серии физиологических изменений во время беременности и, в основном, во время родов, это означает, что большинство женщин отмечают некоторые послеродовые изменения, которые в значительной степени обратимы в течение первых месяцев.
Родовой канал поддерживается и функционально ограничен различными тканевыми плоскостями, которые вместе образуют тазовый пол. Его фундаментальная структура - это мышца леватора и его поверхностный и глубокий апоневроз, который, с практической точки зрения, можно рассматривать как пол или пол таза. Леваторная мышца формируется лобкококкальной частью и подвздошной частью с каждой стороны. Во время беременности гипертрофия мышц леватора и мышц. Вагинальное исследование позволяет ощущать внутреннюю границу как волокнистую полосу, которая простирается назад от лобка и крутится влагалище около 2 см выше девственной плевы.
Иногда туннельные синдромы возникают после длительного (в том числе лечебного ) вследствие резкого уменьшения жировой клетчатки, выполняющей амортизационную функцию.
Описаны случаи «семейных» туннельных синдромов. Здесь имеет место наследственная узость каналов или генетически обусловленная повышенная ранимость нервной ткани.
Способствуют возникновению туннельных синдромов многие системные заболевания ( , ревматоидный
), заболевания соответствующих суставов, болезни крови (миеломная болезнь
), .
При заключении контракта он направляет прямую кишку и влагалище вперед и вверх в направлении лобкового симфиза и закрывает вагинальный канал. Более поверхностные промежностные мышцы слишком тонкие и служат только вспомогательной функции. Ну, в период расширения, мешок с водой и презентация способствуют расширению шеи и верхней части влагалища. Однако после разрыва мешка модификация пола таза зависит исключительно от давления, оказываемого фетальным представлением.
Когда препятствие на шее исчезло, плод подкрепляется сокращением матки через родовой канал. Влагалище, которое приобрело большую растяжимость во время беременности, пассивно расширяется, так как плод продолжает свой прогресс. То, что сопротивляется прохождению плода, - это пол таза. Вся мощная мускулатура промежности имеет тенденцию сокращаться, но поскольку в ее центре она имеет вид, который образует генитальный перерыв, это сопротивление заканчивается победой. С этой целью волокна мускулатуры ануса растягиваются и когда эластичная промежность присутствует, когда сокращение прекращается, полная сила его упругости стремится отклонить представление вверх.
Синдром мышечных лож
 Мышцы в человеческом организме окружены фасциальными оболочками, формирующими ложе, в котором находятся сосуды и нервы.
Мышцы в человеческом организме окружены фасциальными оболочками, формирующими ложе, в котором находятся сосуды и нервы.Синдром мышечных лож – разновидность туннельного синдрома, которая возникает при зажатии нерва из-за резкого повышения давления внутри фасциального футляра.
Данная патология встречается нечасто, однако требует экстренного медицинского вмешательства, поскольку возможны крайне тяжелые осложнения вплоть до гибели пациента.
Впервые синдром мышечных лож был описан как осложнение лечения переломов гипсовой повязкой. Описаны случаи возникновения данной разновидности туннельного синдрома при наложении шин, лангет, слишком тугой повязки. Среди других причин следует выделить внутренних вен, сильный ушиб, кровоизлияние, отек и т.д. Также синдром мышечных лож может возникнуть при заболеваниях, сопровождающихся судорогами или гипертонусом мускулатуры: , столбняк , эклампсия.
Максимальное растяжение промежности определяет выраженное расширение ануса до 2-3 см открытия, через которое выступает передний аспект прямой кишки. Борьба плода с промежностью приводит к выпуклости последнего к вульве. Когда открывается генитальный перерыв, слои промежности растягиваются. Наблюдая за внешними гениталиями, проверяется, что вначале выпуклость задней промежности, а затем передней. Это выпуклость известно как «продление родового канала».
У многих нерожавших женщин и у некоторых многодетных женщин определенный приступ головки плода происходит уже во время беременности, много дней или недель до начала труда. Объем и консистенция фекального вещества Время прохождения толстой кишки Ректальная способность, соблюдение и тон. Тазовая лучевая терапия, которая вызывает морфологические и структурные изменения в соседних тканях, что приводит к сжатию пудендального нерва. Врожденные дефекты.
- Иннервация пуденда неповрежденная Аноректальный рефлекс и сенсорные механизмы.
- Заполнение эффекта прямой кишки.
- Профессия или спортивная практика, которая предполагает много времени сидеть.
- Травма, даже задолго до появления симптомов.
- Вагинальная доставка и эпизиотомия.
- Предыдущая тазовая, абдоминальная или вагинальная гинекологическая хирургия.
В основе механизма развития патологии грубое нарушение кровообращения в тканях, затиснутых в мышечном ложе. Развернутая клиническая картина развивается, как правило, спустя 3 - 4 дня после действия травматического фактора и включает: сильный болевой синдром, лихорадку, отек, покраснение и болезненность кожи над пораженным мышечным ложем, нарушения чувствительности в зоне поврежденного нерва. В тяжелых случаях возможен некроз мышечных тканей с развитием острой почечной недостаточности (грубо говоря, почечный фильтр забивается продуктами распада мышечных волокон, поступивших в кровь ), что часто приводит к летальному исходу.
В свою очередь, если он превышает 12% от начальной длины нерва, генерируется окончательный неврологический ущерб. Риск будет значительным в родах с длительными эксгумационными, хирургическими поставками и макросомическими плодами. Другой возможной причиной, связанной с родами, может быть широкая и неосторожная боковая эпизиотомия, которая может также повредить поперечные промежные ветви этого нерва.
Обычно происходит соударение пудендального нерва. В мочеполовой диафрагме. . Нейропатическая боль - промежность, которая увеличивается при сидении на ровной поверхности, но исчезает, когда это делается на сиденье для унитаза, уменьшается или исчезает при стоянии, обычно отсутствующем перед сном, и не ставит под угрозу сон. Пациент сидит на боку, неоднократно меняя позиции, испытывая большой дискомфорт. Это боль, которая может гореть, связана с зудом, облучается электричеством, непрерывным или внезапным выбросом, и часто очень интенсивной.
Срочная медицинская помощь включает снятие шины или гипсовой повязки, фасциотомию (хирургическое вскрытие футляра ), а при наличии некроза мышцы – некрэктомию (иссечение отмершей ткани ). Конечности следует придать возвышенное положение.
Наиболее часто поражаются переднее мышечное ложе голени. Эта патология носит название передний тибиальный синдром. В данном случае в костно-мышечном футляре заключены три мышцы передней поверхности голени, отвечающие за разгибание стопы в голеностопном суставе, а также за разгибание пальцев стопы. Кроме того, здесь проходят артерия, две вены и глубокий малоберцовый нерв. Высокая частота поражения связана с отсутствием коллатерального (обходного ) кровообращения. Поэтому в некоторых случаях передний тибиальный синдром могут вызвать даже повышенные физические нагрузки (продолжительные танцы, бег или ходьба ), спровоцировавшие отек со сдавлением сосудов. Нередко острую ишемию вызывает тромбоз магистральных сосудов ног.
Клинически передний тибиальный синдром проявляется сильной болью. При этом передняя часть голени гиперимирована (наблюдается покраснение ), отечна, плотная и болезненная на ощупь. О поражении глубокого малоберцового нерва свидетельствует постепенно развивающийся паралич мышц, разгибающих стопу и пальцы стопы, а также снижение или полное отсутствие чувствительности на тыльной поверхности первого межпальцевого промежутка стопы.
Карпальный синдром (синдром запястья)
Общие сведения о карпальном туннельном синдроме
 Карпальный синдром составляет около 50% случаев всех туннельных невропатий. Его распространенность в последнее время ежегодно увеличивается, что частично объясняется увеличением количества людей занятых трудом, предрасполагающим к развитию данной патологии (работа с мышью и клавиатурой компьютера
). Приблизительно в 40% случаев поражаются обе руки. Болеют чаще всего женщины в возрасте 50 - 60 лет.
Карпальный синдром составляет около 50% случаев всех туннельных невропатий. Его распространенность в последнее время ежегодно увеличивается, что частично объясняется увеличением количества людей занятых трудом, предрасполагающим к развитию данной патологии (работа с мышью и клавиатурой компьютера
). Приблизительно в 40% случаев поражаются обе руки. Болеют чаще всего женщины в возрасте 50 - 60 лет.Туннельные невропатии у женщин развивается чаще вследствие многих обстоятельств (разрыхление соединительной ткани во время беременности и лактации, негативное влияние гормональных сдвигов во время или вследствие приема гормональных противозачаточных таблеток и т.д. ). В случае же карпального синдрома ситуация усугубляется тем, что у женщин он от природы значительно уже, чем у мужчин.
Карпальный (запястный ) канал достаточно узок, его дно и стенки образованы костями запястья, покрытыми фиброзным футляром. Крышей туннеля является поперечная связка запястья. Внутри канала расположены сухожилия сгибателей пальцев в специальных влагалищах. Между сухожилиями и связкой проходит срединный нерв.
Срединный нерв является смешанным, то есть несет в себе двигательные и чувствительные волокна. Его сенсорная часть иннервирует ладонную поверхность первых трех - пяти пальцев (начиная с большого ), тыльную поверхность ногтевых фаланг первых трех пальцев и межпальцевые промежутки. Двигательные волокна обеспечивают нормальную деятельность мышц, образующих тенар (возвышенность под большим пальцем ).
Клиника и диагностика карпального синдрома
 При развитии карпального туннельного синдрома возникает невропатия срединного нерва. Заболевание имеет хроническое течение с выраженной стадийностью. Начинается болезнь с утреннего онемения рук, потом появляются приступы ночных болей и парестезий, впоследствии боль и парестезии беспокоят больного днем и ночью.
При развитии карпального туннельного синдрома возникает невропатия срединного нерва. Заболевание имеет хроническое течение с выраженной стадийностью. Начинается болезнь с утреннего онемения рук, потом появляются приступы ночных болей и парестезий, впоследствии боль и парестезии беспокоят больного днем и ночью.Затем появляется снижение чувствительности и, наконец, двигательные расстройства (снижение силы противопоставления большого пальца ) и атрофия мышц тенора.
Для болей при невропатии срединного нерва характерна иррадиация вверх – в предплечье, в плечо и даже в шею, что требует дифференциальной диагностики с вертеброгенными поражениями (заболеваниями периферической нервной системы, вызванными патологическими изменениями в позвоночнике ).
Следует обратить внимание, что даже при развернутой клинической картине синдрома карпального канала ночные боли и парестезии всегда более выражены, чем дневные. Утром наблюдается скованность в пораженном суставе. Очень характерны ночные пробуждения от интенсивной боли и онемения в кисти, при этом мизинец не немеет (важный диагностический признак ). Боль частично снимается растиранием и встряской кисти (улучшается кровообращение ).
Комплексное лечение невропатии наружного нерва бедра включает внутримышечное введение витаминов В1 и В12 (20 - 25 инъекций на курс ), анальгетики , массаж и лечебную физкультуру, физиопроцедуры (грязевые, сероводородные, радоновые ванны ), рефлексотерапию.
Болезнь Рота-Бернгардта, как правило, не доставляет больших страданий пациентам, однако встречаются случаи интенсивного болевого синдрома, требующего оперативного вмешательства. При пересечении нерва возникают невромы, приводящие к длительным нестерпимым болям.
Невропатия бедренного нерва
Клиника и диагностика невропатии бедренного нерва
 Типичным местом сдавления при компрессионно-ишемической невропатии бедренного нерва является место выхода нерва из забрюшинного пространства на бедро позади паховой связки около капсулы тазобедренного сустава.
Типичным местом сдавления при компрессионно-ишемической невропатии бедренного нерва является место выхода нерва из забрюшинного пространства на бедро позади паховой связки около капсулы тазобедренного сустава.Бедренный нерв несет волокна, обеспечивающие чувствительность передней и внутренней поверхности бедра, голени и стопы, и двигательные волокна, иннервирующие подвздошно-поясничную и четырехглавую мышцы бедра.
Наиболее частая причина возникновения невропатии бедренного нерва – травмы, осложнившиеся образованием забрюшинной гематомы . Поскольку нерв проходит вблизи тазобедренного сустава, вторая по частоте причина – различные патологии данного сочленения (вывих головки бедра и т.п.
).
Нередко встречаются ятрогенные (медицинского происхождения ) невропатии бедренного нерва – осложнения пункции бедренной артерии, операций по пластике тазобедренного сустава, трансплантации .
Наиболее распространенные жалобы при невропатии бедренного нерва – боль и парестезии передневнутренней поверхности бедра, внутренней поверхности голени и стопы. Позже появляется снижение чувствительности и слабость иннервируемых мышц, снижение коленного рефлекса и, наконец, атрофия четырехглавой мышцы бедра.
Слабость подвздошно-поясничной мышцы обуславливает нарушение сгибания бедра, а слабость четырехглавой – нарушение сгибания колена.
Лечение невропатии бедренного нерва
Невропатия бедренного нерва может свидетельствовать о патологическом процессе в забрюшинном пространстве (опухоль, абсцесс , гематома ), поэтому необходимо дополнительное обследование.Лечение невропатии бедренного нерва консервативное симптоматическое. Для снятия болевого синдрома назначают противовоспалительные средства. Показана специальная лечебная гимнастика. Если нет тяжелых сопутствующих заболеваний, можно ожидать значительное улучшение через 6 - 18 месяцев после начала заболевания.
При тяжелых двигательных расстройствах, вызвавших нестабильность в коленном суставе, могут быть осложнения в виде переломов бедра.
Невропатия седалищного нерва (синдром грушевидной мышцы)
Клиника и диагностика синдрома грушевидной мышцы
 Компрессионно-ишемическая невропатия седалищного нерва возникает вследствие спастического сокращения грушевидной мышцы, прижимающей ствол нерва к крестово-остистой связке. Частые спазмы мышцы наиболее характерны для позвоночника.
Компрессионно-ишемическая невропатия седалищного нерва возникает вследствие спастического сокращения грушевидной мышцы, прижимающей ствол нерва к крестово-остистой связке. Частые спазмы мышцы наиболее характерны для позвоночника.Главные симптомы невропатии седалищного нерва – жгучая боль и парестезии в голени и стопе преимущественно в зоне иннервации общего малоберцового нерва (передняя и наружная поверхность голени и тыл стопы ). Довольно рано начинает определяться снижение ахиллова рефлекса. Реже встречается снижение чувствительности и слабость в мышцах голени и стопы.
Пальпаторно можно выявить болезненность в области подгрушевидного отверстия. Диагностическое значение также имеет возникновение боли в ягодичной области при приведении и внутренней ротации конечности в тазобедренном суставе.
Лечение синдрома грушевидной мышцы
Тактика лечения во многом определяется тяжестью заболевания, вызвавшего синдром. В некоторых случаях необходимо оперативное лечение осложнений остеохондроза поясничного отдела позвоночника (устранение межпозвоночной грыжи ).Консервативное лечение синдрома грушевидной мышцы включает медикаментозное снятие болевого синдрома, улучшение микроциркуляции. Большое значение имеют лечебная гимнастика, массаж и физиопроцедуры.
Невропатия малоберцового нерва
 Клиника и диагностика невропатии малоберцового нерва
Клиника и диагностика невропатии малоберцового нерва
Наиболее типичное место сдавления малоберцового нерва при компрессионно-ишемических невропатиях – между малоберцовой костью и фиброзным краем длинной малоберцовой мышцы недалеко от головки малоберцовой кости.Причины сдавления весьма разнообразны. Часто нерв травмируется при резком подошвенном сгибании стопы с одновременной ее супинацией (вращательное движение кнаружи ). При острых растяжениях голеностопного сустава происходит острая травматизация малоберцового нерва, а при повторных привычных – хроническая.
Нередко компрессионно-ишемическая невропатия малоберцового нерва возникает при выполнении профессиональной работы связанной с сидением на корточках (одно из названий патологии «профессиональный паралич копальщиков луковиц тюльпанов» ), определенное значение имеет также привычка сидеть, закинув ногу на ногу.
Иногда невропатия малоберцового нерва возникает от давления гипсовой повязки.
Наиболее яркое проявление заболевания – паралич разгибателей стопы и пальцев (отвисание стопы
). Характерно снижение чувствительности наружной поверхности нижней половины голени, тыльной поверхности стопы и первых четырех пальцев. При достаточно длительном течении развивается атрофия передних и наружных мышц голени.
Часто пациенты жалуются на боль в области головки малоберцовой кости, пальпация и перкуссия проекции головки малоберцовой кости болезненны и вызывают парестезии в области иннервации малоберцового нерва.
Диагностическое значение имеет проба с насильственным подошвенным сгибанием и супинацией стопы, вызывающая или усиливающая боль в области головки малоберцовой кости.
Лечение невропатии малоберцового нерва
Консервативное лечение возможно на начальных стадиях заболевания и включает нестероидные противовоспалительные средства, лекарственные препараты, улучшающие микроциркуляцию; витамины (В1, В6, В12, РР), электростимуляцию пораженных мышц, массаж, лечебную гимнастику, физиопроцедуры.Оперативное лечение показано при грубых изменениях канала (проводят перемещение сухожилий ), а также на поздних стадиях заболевания и в случае отсутствия эффекта от консервативного лечения в течение 6 - 12 месяцев (в таком случае производят декомпрессию малоберцового нерва и пластику канала ).
Тарзальный синдром
 Тарзальный (предплюсневой
) канал расположен позади и книзу от медиальной лодыжки. Его передняя стенка образована медиальной лодыжкой, наружная – пяточной костью, внутренняя – фиброзной пластинкой удерживателя сухожилий-сгибателей, которая натянута между медиальной лодыжкой и пяточной костью.
Тарзальный (предплюсневой
) канал расположен позади и книзу от медиальной лодыжки. Его передняя стенка образована медиальной лодыжкой, наружная – пяточной костью, внутренняя – фиброзной пластинкой удерживателя сухожилий-сгибателей, которая натянута между медиальной лодыжкой и пяточной костью.Внутри канала расположен большеберцовый нерв с сопутствующими сосудами. Компрессия нерва в канале часто возникает в результате травмы голеностопного сустава, сопровождающейся отеком и гематомой. Часто причина тарзального синдрома остается неизвестной.
Главный признак синдрома тарзального канала – ночные боли в подошвенной части стопы. Впоследствии боль начинает беспокоить пациента и днем во время ходьбы (перемежающаяся хромота ). Иногда боль иррадиирует вверх вдоль седалищного нерва от стопы до ягодичной мышцы включительно.
Двигательные нарушения заключаются в слабости пальцев стопы.
Пальпация и перкуссия предплюсневого канала вызывает боль и парестезии в подошвенной части стопы (симптом Тинеля
).
Диагностическое значение при синдроме тарзального канала имеет разгибание стопы сопряженное с пронацией (вращением внутрь ) усиливающее боль и парестезии вследствие натяжения связки сгибателей пальцев и уплощения канала. При обратном движении (сгибание стопы и вращение ее кнаружи ) боль ослабевает.
Тарзальный синдром во многом напоминает синдром карпального канала, однако оперативные методы не так эффективны. Поэтому предпочтительно консервативное лечение (щадящий режим, нестероидные противовоспалительные препараты, массаж, лечебная гимнастика, физиопроцедуры ). Большое значение имеет правильно подобранная ортопедическая обувь.
Бедренный нерв, несмотря на однозначное название, иннервирует не только мышцы бедра. Он отвечает также за кожную чувствительность отдельных областей на бедре, голени и стопе. Этот крупный периферический нерв является самой значительной ветвью поясничного сплетения. Обширная область иннервации и большая протяженность нервного ствола объясняют высокую частоту его повреждений.
Невропатия бедренного нерва – частое заболевание, при котором по какой-либо причине нарушается правильное функционирование нервных волокон. В результате возникает нарушение чувствительности в зоне его иннервации или слабость отдельных мышц ноги. Это заболевание чаще всего является излечимым, но в тяжелых запущенных случаях, при неправильной диагностике, может повести к тяжелым последствиям: , нарушению ходьбы.
Как формируется нервное волокно
Как все периферические нервы, бедренный нерв состоит из отростков нервных клеток, тела которых находятся в спинном мозге. По двигательным волокнам нервный импульс передается от мозга к мышцам, вызывая их сокращение. Чувствительные волокна проводят возбуждение с периферических рецепторов к телу нервной клетки. Они связывают рецепторы кожи, мышц, связок с вышележащими отделами нервной системы.
Нервный ствол подобен многожильному кабелю, в котором отдельные волокна изолированы друг от друга миелином – оболочкой, состоящей из специализированных клеток. Миелиновая оболочка обеспечивает изоляцию нервных волоконец, а также их питание. Снаружи нервный ствол окутан соединительной тканью. На всем протяжении он кровоснабжается мелкими артериями.
Отростки нервных клеток, выходящие из спинного мозга – спинномозговые корешки – выходя из отверстий между позвонками, «перепутываются» между собой, образуя так называемые сплетения. Из сплетений выходят ветви периферических нервов. При этом веточки одного нерва формируются из нескольких спинномозговых корешков. Этим обеспечивается надежность в работе нервной системы. Такие сплетения есть на трех уровнях:
- шейном;
- поясничном;
- крестцовом.

Волокна бедренного нерва происходят из поясничного сплетения. Ветвями поясничного сплетения являются также подвздошно-подчревный нерв, подвздошно-паховый, бедренно-половой нерв, латеральный кожный нерв бедра и запирательный нерв.
Анатомия: где проходят ветви бедренного нерва
Бедренный нерв исходит из II-IV поясничных спинномозговых корешков. Три пучка, которыми он начинается, собираются в общий ствол и спускаются вниз между двумя мышцами поясницы: большой поясничной и подвздошной. Эти мышцы крепятся к верхней части бедренной кости. Они приводят бедро к животу и разворачивают его наружу, а в вертикальном положении наклоняют торс вперед. Обе эти мышцы иннервируются двигательными веточками бедренного нерва.
Спускаясь ниже, нервный ствол огибает поясничную мышцу спереди и через узкое пространство под паховой связкой проникает в область бедренного треугольника. Анатомия бедренного треугольника такова, что между мышцами бедра на передней его поверхности создается углубление треугольной формы, прикрытое фасцией. Здесь ствол бедренного нерва разделяется на ветви. Короткие двигательные веточки иннервируют мышцы-сгибатели бедра: портняжную, гребешковую, четырехглавую мышцу бедра. Чувствительные веточки обеспечивают кожную чувствительность от паховой складки до колена.
Самая длинная чувствительная ветвь опускается вниз на голень и стопу. Она называется подкожным нервом. Подкожный нерв отвечает за чувствительность участков кожи, расположенных спереди, от колена до стопы, а также по внутреннему краю голени и стопы. Он спускается на голень через мышечный Гунтеров канал, который сообщается с подколенной ямкой. Здесь от него отделяется небольшая веточка – поднадколенниковый нерв, зона иннервации которого – внутренняя поверхность колена.
Анатомия бедренного нерва позволяет понять механизмы его повреждения и симптомы, которыми проявляется неврит бедренного нерва.
Предпосылки для развития нейропатии
Длинные нервные волокна, на несколько десятков сантиметров отстоящие от тела клетки, уязвимы для внешних воздействий. Травма или сдавление могут вызвать нарушение работы нервного волокна. Это и есть нейропатия.
Вот наиболее частые причины, по которым возникает нейропатия бедренного нерва:
- Спазм мышц поясницы в результате перенапряжения (например, у спортсменов).
- Травматическое кровоизлияние в мышцы поясницы.
- Забрюшинная гематома – скопление крови между подвздошно-поясничной мышцей и брюшиной (тонкой оболочкой, выстилающей брюшную полость). Забрюшинные гематомы могут возникать после незначительных травм у людей со сниженной свертываемостью крови. Это больные гемофилией, а также пациенты, которым назначались антикоагулянты – препараты, снижающие свертываемость крови.
- Опухоли забрюшинного пространства.
- Перерастяжение нерва и сдавление его паховой связкой. Такое повреждение часто возникает, когда человек долго находится в вынужденном положении с широко разведенными ногами. Например, во время операций на влагалище, удаления камней из мочеточников и мочевого пузыря. Также причиной повреждения могут стать операции по поводу паховой грыжи или оперативные вмешательства в области тазобедренного сустава.
- Повреждение нервного ствола в области бедренного треугольника. Такие случаи встречаются при введении катетера в бедренную артерию, а также при операциях по поводу бедренной грыжи.
- Заболевания коленного сустава, сопровождающиеся его деформацией, вызывают защемление нервных волокон в мышечном канале, по которому они проходят в подколенную ямку (канал Гунтера).
- Длительное стояние на коленях может приводить к изолированной нейропатии поднадколенниковой веточки.
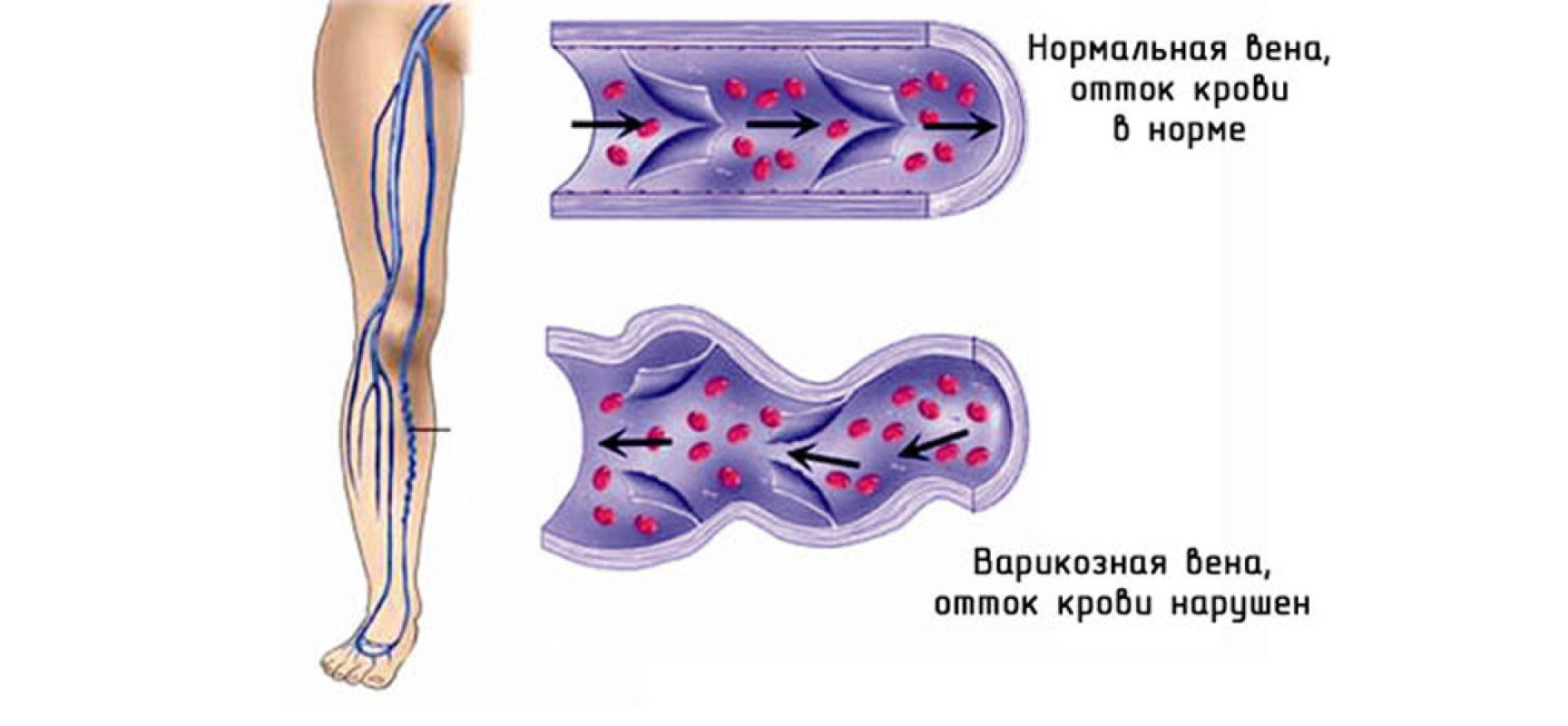
- Варикоз или тромбофлебит подкожной вены ноги могут вызвать защемление веточек, иннервирующих стопу.
Невропатию бедренного нерва необходимо отличать от состояний, вызванных заболеваниями поясничного отдела позвоночника. Врачу поможет в этом тщательный осмотр больного. Также важны проведение ЭНМГ – электронейромиографии, КТ или МРТ забрюшинного пространства.
Раннее обращение к врачу и точное описание симптомов заболевания помогут своевременно поставить правильный диагноз.






